

Onychomykose ist die Pilzinfektion der Zehen- und Fingernägel. Unbehandelt schreitet sie in der Regel langsam voran und hat keine Tendenz zur spontanen Ausheilung. Im Folgenden werden die wichtigsten Aspekte zu Blickdiagnose, Labordiagnostik und Therapie dargelegt.
Der volkstümliche Begriff „Fußpilz“ subsummiert die Nagelmykose, die Zehenzwischenraum-Mykose wie auch die Plantarmykose („Mokassin-Mykose“). Sie wird hauptsächlich durch Dermatophyten, seltener durch Hefepilze und extrem selten durch Schimmelpilze verursacht. Unbehandelt schreitet die Infektion langsam voran, kann den Nagel irreversibel schädigen und auch auf die Epidermis des übrigen Integumentes übergreifen. Fuß- und Nagelpilz stellen eine relevante Ansteckungsquelle für andere Menschen dar.
„Nagelpilz“ ist die häufigste Nagelerkrankung. Die Punktprävalenz der Onychomykose liegt in Deutschland bei rund 12–13 % [1]. Etwa jeder achte Erwachsene ist betroffen, wobei die Häufigkeit mit dem Alter deutlich zunimmt. Insbesondere ältere Menschen und Personen mit Diabetes mellitus, Immunsuppression oder peripheren Durchblutungsstörungen sind überproportional oft betroffen [1]. Beispielsweise weisen etwa bis zu ein Drittel der Diabetiker und Diabetikerinnen eine Onychomykose auf, verglichen mit ca. 4–5 % in der Allgemeinbevölkerung [2]. Onychomykose gilt zudem als unabhängiger Risikofaktor für das Auftreten von Fußulzera bei Diabetikerinnen und Diabetikern [2].
Männer sind etwas häufiger betroffen als Frauen. In den vergangenen Jahren wird Nagelpilz jedoch vermehrt selbst bei Jüngeren gesehen: gelegentlich bei Jugendlichen und sogar schon bei Kleinkindern, insbesondere wenn Risikofaktoren wie der Besuch von Schwimmbädern, gemeinsame Nutzung von Sportschuhen oder das Zusammenleben in Mehrgenerationen-Haushalten vorliegen [3].
Die Tinea unguium ist die mit Abstand häufigste Onychomykose, sie wird immer durch Dermatophyten hervorgerufen. In 50 % der Fälle geht ihr eine Tinea pedis (zumeist ZZR-Mykose) voraus. Weltweit, mit Ausnahme von Afrika, ist Trichophyton rubrum der häufigste Erreger [4]. Weiterhin sind Trichophyton interdigitale, Epidermophyton floccosum und Trichophyton violaceum die relevanten Erreger, letzterer ist der häufigste Fußpilzerreger auf dem afrikanischen Kontinent.
Dermatophyten sind die Hautpilze im engsten Wortsinn. Sie befallen Epidermis, Nägel und Haare, von deren Keratin sie sich ernähren. Dermatophyten sind optimal bei Oberflächentemperatur lebensfähig. Sie gelangen nicht ins Blut und verursachen keine systemischen Infektionen. Fußpilz wird in aller Regel durch anthropophile Dermatophyten verursacht, der Mensch ist deren natürliches Habitat und sie werden auch von Mensch zu Mensch übertragen.
Übliche Infektionsquellen sind Schwimmbäder, Saunen und Hotelzimmer, die durch „vorangegangene“ mykotische Füße oder Pedikürereste kontaminiert sind. Aber auch der Tausch oder das Ausleihen von Sport- oder Skischuhen kann zur Ansteckung führen. Zunehmend leiden auch Jugendliche und sogar Kleinkinder an teils ausgeprägt fortgeschrittenem Nagelpilz. Ursachen sind der Besuch von Sportstätten und Schwimmbädern, aber auch die Zunahme von traditionellen Mehrgenerationen-Haushalten und den damit verbundenen Kontaminationen.
Gelbliche Farbveränderung (Onychodyschromasie) und brüchige, krümelige, verdickte Strukturveränderung (Onychodystrophie) des Nagels, in den meisten Fällen ohne Beteiligung des Perionychiums, sind die charakteristischen klinischen Veränderungen. Je nach Nagel-Befallstyp lassen sich unterschiedliche klinische Formen der Tinea pedis unterscheiden.
Klinische Formen
Tinea unguium
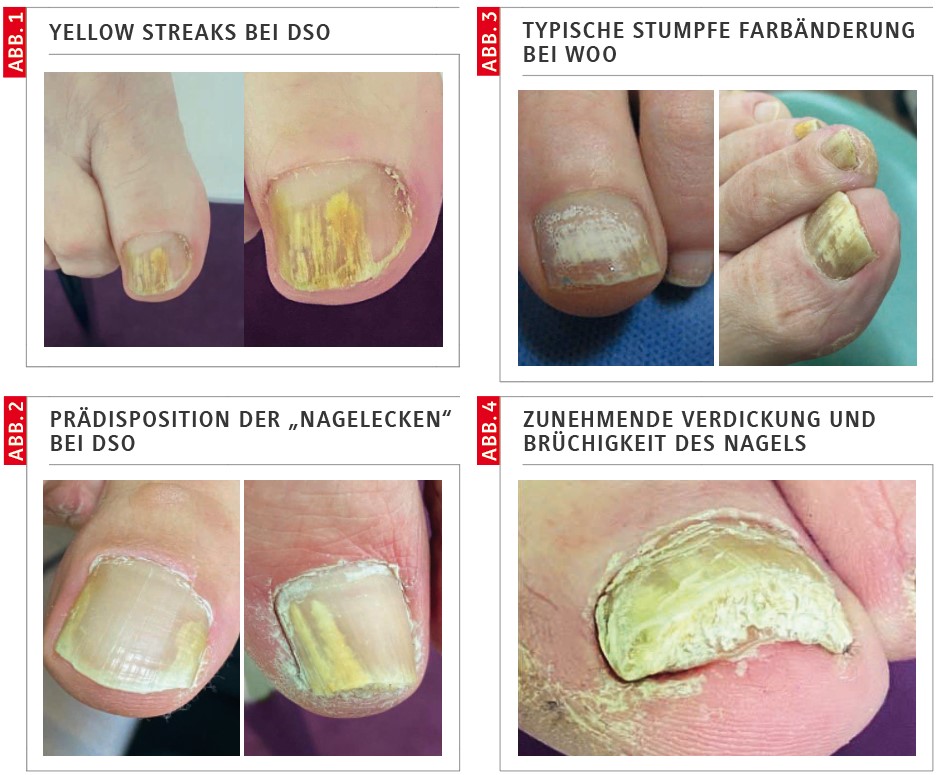
Die distale subunguale Onychomykose (DSO) ist die häufigste Form (80 %). Sie beginnt am Nagelrand, dem Hyponychium. Ihre primäre Ausbreitung in den Nagelfurchen prägt oft das Bild der „yellow streaks“. Sie dringt von distal nach proximal vor (Abb. 1).
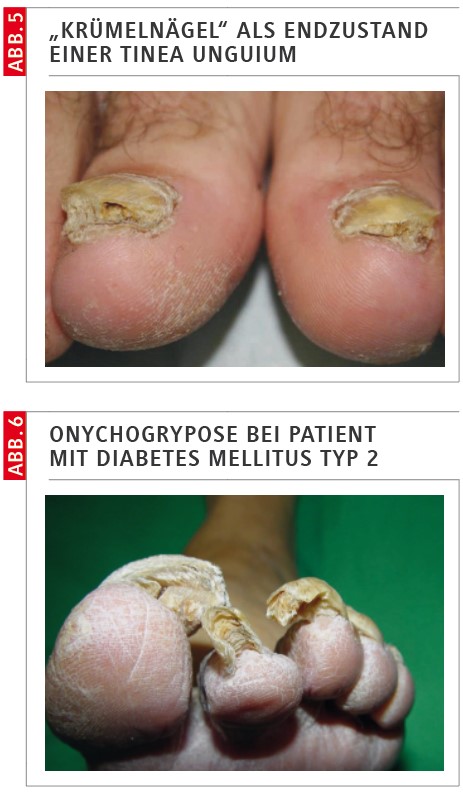
Besonders prädisponiert sind die „Nagelecken“, z. B. durch Druckbelastung (insbesondere „spitzes“ Schuhwerk) und Pediküre mit kontaminierten Instrumenten (Abb. 2), hier bietet sich dann das Bild der disterolateralen subungualen Onychomykose.
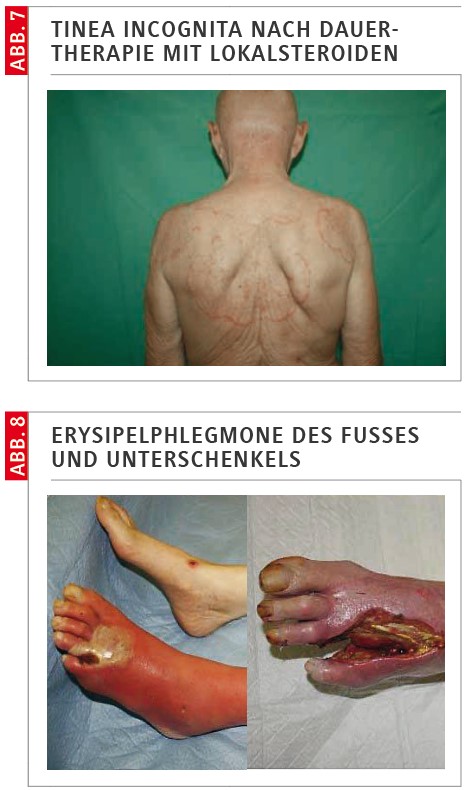
Die proximale subunguale Onychomykose (PSO) beginnt an der Nagelwurzel bzw. unter dem Perionychium und tritt infolge von Bagatelltraumen oder bei Immunsuppression auf. Die weiße oberflächliche Onychomykose (WOO), auch Leukonychia trichophytica genannt, ist selten. Durch die Pilzbesiedelung der mazerierten Nageloberfläche entsteht eine charakteristische weiße oder weißgelbliche Färbung (Abb. 3).
Die TDO ist der Endzustand der Onychomykose mit Zerstörung der Nagelstruktur.
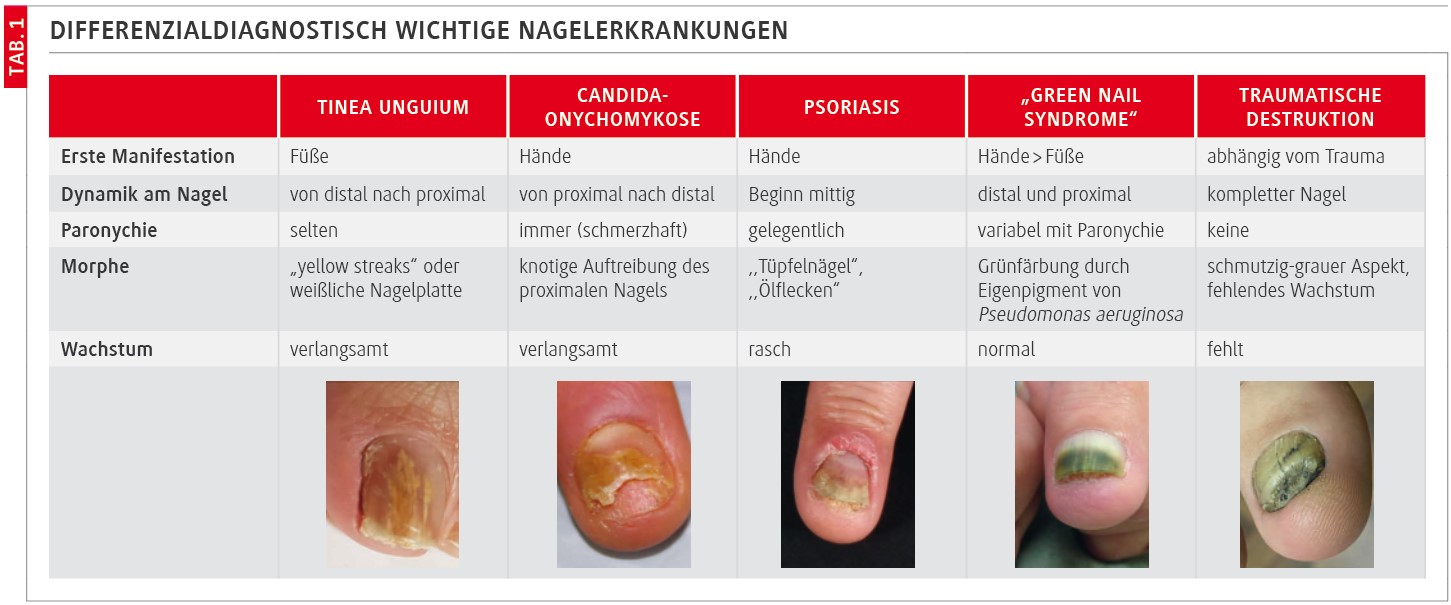
Hier ist fast immer Trichophyton interdigitale ursächlich. Mit der Progredienz kommt es zunehmend zur gelblich-weißen Farb- und Strukturveränderung bis zur Nageldystrophie. Unbehandelt ist dies ein fortschreitender Prozess ohne Neigung zur Spontanheilung (Abb. 4). Die totale dystrophische Onychomykose (TDO) ist der Endzustand der Onychomykose mit Zerstörung der Nagelstruktur und dem Aspekt der „Krümelnägel“. Durch die Pilzinfektion verliert der Nagel seine feste flache Schichtung und erscheint verdickt und brüchig (Abb. 5).
Unbehandelt und vor allem bei Pflegedefiziten entwickelt sich eine Onychogrypose (Volksmund: „Gletschernagel“). Dies bezeichnet eine Nageldeformität, bei der sich die betroffenen Nägel stark verdicken und sich krümmen (Abb. 6).
Grundsätzlich können Fingernägel infiziert werden. Dies geschieht jedoch seltener, weil die Hände in aller Regel eine bessere Durchblutung aufweisen und auch schneller wachsen, sodass der Pilz ungünstigere Angriffsbedingungen vorfindet. Die Tinea manum ist typisch für Patienten und Patientinnen mit chronisch entgleistem Diabetes mellitus. Eine in dieser Patientengruppe häufige Symptomkonstellation hat den Begriff des „One-hand-two-feet-Syndroms“ geprägt.
Onychomykose und Tinea pedis können Ausgangspunkte sein für die weitere Ausdehnung der Dermatophytose auf das übrige Integument. Die Tinea crurum, die Tinea inguinalis, die Tinea manuum, die Tinea corporis und sogar die Tinea faciei sind die Stationen der sich langsam progredient ausdehnenden Pilzinfektion bei entsprechender Prädisposition.
Die Tinea corporis generalisata tritt zumeist bei entgleistem Diabetes mellitus und bei schwerer Immunsupression auf. Oft wird eine solche Infektion klinisch nicht erkannt, erfolgt die mykologische Diagnostik inadäquat und wird dann fehltherapiert (z. B. mit Steroiden auf Ekzemverdacht). Das rückblickende Eingeständnis der (zuweilen eigenen) Fehldiagnose findet seinen Ausdruck in der Begrifflichkeit der „Tinea incognita“ (Abb. 7).
Obwohl Dermatophyten-Infektionen streng auf Hautanhangsgebilde beschränkt bleiben (Nägel, Haut, Haare) und keine systemischen Mykosen verursachen, können sie doch gravierende indirekte Komplikationen nach sich ziehen. Chronische Haut- und Nagelpilze schädigen die Hautbarriere und dienen als Eintrittspforte für Bakterien. Häufige Folgen sind sekundäre bakterielle Infektionen wie Erysipel oder Phlegmone, im schlimmsten Fall sogar eine Sepsis. Insbesondere bei diabetischem Fußsyndrom wird Nagel- oder Fußpilz als Anfangsglied einer folgenschweren „Infektionskaskade“ bis hin zur Gangrän und Amputation betrachtet (Abb. 8) [6]. Die frühzeitige Erkennung und Behandlung von Nagelpilz hat also auch präventiv für solche Komplikationen Bedeutung.
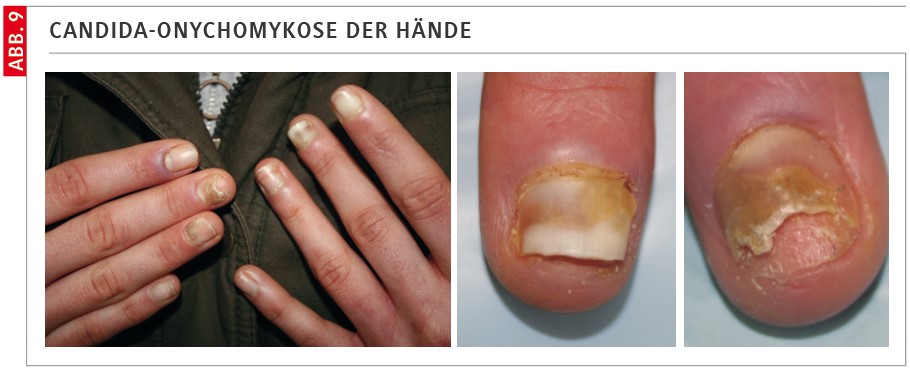
Candida-Onychomykose
Hier besteht eine Infektion des Nagels und immer auch des Perionychiums durch Candida spp., zumeist Candida albicans, seltener mit den intrinsisch gegen Antimykotika resistenten Problemkeimen, Issatchenkia orientalis oder Candida glabrata. Die Candida-Onychomykose betrifft oft die Hände, da hier durch Bagatelltraumata und oftmals durch kontaminierende Maniküre (z. B. Zurückschieben der Nagelhäutchen) die Sprosspilze regelrecht inokuliert werden. Auch bei starker Immunsuppression tritt die Nagelcandidose auf. Die Infektion beginnt zumeist proximal und führt zu einer knotigen Austreibung dieses Nagelbereiches, zudem besteht eine meist heftig juckende und schmerzhafte Entzündung des Nagelwalles (Abb. 9).
Schimmelpilzinfektion des Nagels
Schimmelpilzinfektionen des Nagels sind sehr selten und machen in Westeuropa maximal 3 % der Infektionen aus. In Ländern mit humiden klimatischen Bedingungen, z. B. in Indien, kann der Anteil aber wesentlich höher sein. Der hierzulande bislang einzig relevante Erreger ist Scopulariopsis brevicaulis. Zumeist handelt es sich bei Schimmelpilznachweisen um apathogene Kontaminanten (meist Aspergillus spp.).
Diagnostik
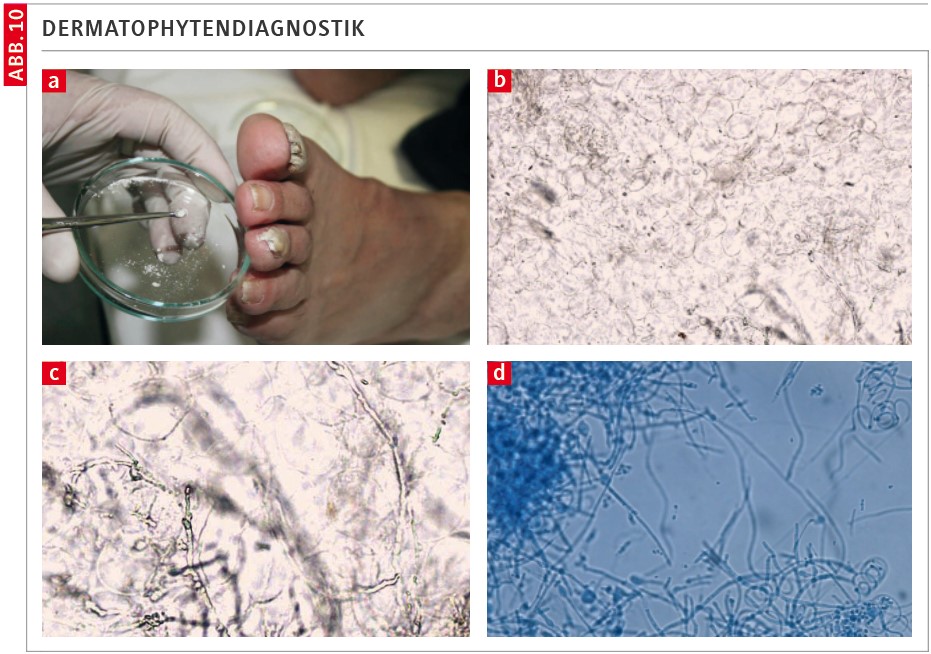
Die Verdachtsdiagnose einer Onychomykose kann häufig bereits klinisch durch Blickdiagnose gestellt werden. Allerdings ist die allein klinische Diagnose unsicher: Studien zeigen, dass bis zu 40 % der Fälle einer vermeintlichen Onychomykose in Wahrheit andere Nagelerkrankungen sind [5,6]. Daher ist für die Therapiefestlegung eine mykologische Bestätigung der Diagnose anzuraten. Gerade vor Einleitung einer systemischen Therapie sollte der Erregernachweis erfolgen.
Die Voraussetzung für eine sinnvolle Dermatophytendiagnostik ist die adäquate Materialentnahme. Es müssen Nagelspäne oder Hautgeschabsel mit scharfem Löffel gewonnen werden (Abb. 10 a). Die klassische mykologische Diagnostik besteht in der orientierenden KOH-Nativmikroskopie (Abb. 10 b) der kulturellen Anzucht auf Selektivmedium (Abb. 10 c) und der differenzierenden Mikroskopie der Reinkultur (Abb. 10 d). Bis zum Ergebnis kann es 3–6 Wochen dauern.
Bei Candida-Verdacht kann ein Feuchtabstrich mittels der „Bakteriette“ erfolgen. Bei Anzucht auf Sabouraud-Agar bei 36 °C wachsen die Hefepilzkolonien schon nach 48–72 Stunden. Auch Schimmelpilze können angezüchtet werden, sind aber oft kontaminiert (Abb. 11).

Molekulare Methoden wie die Polymerase-Kettenreaktion (PCR) können Pilz-DNA innerhalb weniger Tage nachweisen und oft auch den Pilz bis zur Spezies identifizieren. PCR-Tests für Dermatophyten sind deutlich sensitiver und schneller als Kulturverfahren [7]. Allerdings gehören sie in Deutschland bisher nicht zur Routine; die gesetzlichen Krankenkassen übernehmen die Kosten für eine PCR-Diagnostik der Onychomykose derzeit nicht [7]. In der Privatpraxis kann eine PCR aber durchaus zum Einsatz kommen, insbesondere wenn rasch ein gesicherter Erregernachweis (z. B. vor geplanter systemischer Therapie) benötigt wird.
Viele nicht-mykotische Nagelerkrankungen können das Bild einer Onychomykose imitieren.
Differenzialdiagnosen
Eine Reihe von nicht-mykotischen Nagelerkrankungen können das Bild einer Onychomykose imitieren. Vor Beginn, insbesondere einer systemischen Nagelpilztherapie, sollte daher das Spektrum möglicher Differenzialdiagnosen bedacht und – wenn nötig – labordiagnostisch abgeklärt werden. Die wichtigsten Differenzialdiagnosen sind (Tab. 1):
Angesichts der vielfältigen Differenzialdiagnosen ist die mykologische Untersuchung essenziell. Eine Pilzkultur mit Erregernachweis bestätigt die Diagnose Onychomykose zweifelsfrei. Falls kein Pilz nachweisbar ist, muss nach alternativen Ursachen gesucht werden. Insgesamt gilt: Bis zu 40 % der klinischen Verdachtsdiagnosen Nagelpilz erweisen sich letztlich als falsch [5]. Daher sollte bei unklarem Befund stets die labormykologische Untersuchung erfolgen, um unnötige oder falsche Therapien zu vermeiden.
Therapie
Nagelpilz tendiert nicht zur Spontanheilung, daher ist ein aktives antimykotisches therapeutisches Vorgehen ratsam. Die Therapieentscheidung richtet sich im Wesentlichen nach Ausmaß und Lokalisation des Befalls sowie dem Erreger. Grundsätzlich kommen topische (lokale) und systemische Antimykotika zum Einsatz, häufig auch in Kombination.
Grundsätzlich kann eine Lokaltherapie initial und kalkuliert erfolgen, eine Systemtherapie bedarf der Diagnosesicherung [7], wobei dies aufgrund der Vielzahl der Fälle, der langwierigen klassischen Diagnostik und der oft schon erfolgten antimykotischen Vorbehandlung oft nicht wirklich praktikabel ist. Die antimykotische Lokaltherapie ist sinnvoll bei einem distalen Nagelbefall von maximal 50 % der Nagelfläche. Bei größerflächigem Befall und immer bei Heranreichen der mykotischen Nagelveränderungen an den Nagelwall ist eine systemische antimykotische Therapie indiziert [5,7].
Antimykotische Lokaltherapie
Zur lokalen Behandlung stehen antimykotische Nagellacke, Gele oder Tinkturen zur Verfügung. Wirksubstanzen mit guter Penetrationsfähigkeit in den Nagel sind z. B. Ciclopirox, Amorolfin oder Bifonazol (Letzteres meist in Kombination mit Harnstoff als Nagelset). Auch Terbinafin gibt es als topische Formulierung (Creme, Spray), ist jedoch topisch nur bei Dermatophyteninfektionen wirksam. Der Vorteil der topischen Therapie
ist das Fehlen systemischer Nebenwirkungen; nachteilig sind die oftmals lange Behandlungsdauer und die bei stärkerem Befall begrenzte Wirksamkeit [7]. Antimykotische Nagellösungen bzw. Nagellacke oder Gele sind nicht erstattungsfähig nach GKV.
Systemische Therapie
Das Antimykotikum der ersten Wahl für die systemische Behandlung der Onychomykose ist Terbinafin (oral). Terbinafin (ein Allylamin) ist hochwirksam gegen Dermatophyten und wird üblicherweise über 6–12 Wochen täglich gegeben (250 mg/Tag). Alternativ gibt es ein Puls-Schema mit Itraconazol (ein Triazol-Antimykotikum, wirksam gegen Dermatophyten und Hefen). Fluconazol (ein anderes Azol-Antimykotikum) ist eine weitere Option, insbesondere bei Hefebefall; es wird einmal wöchentlich dosiert. Sowohl Itraconazol als auch Fluconazol können auch täglich bei Nagelpilz dosiert werden, Alle systemischen Therapien erfordern eine lange Behandlungsdauer, bis der infizierte Nagel komplett herausgewachsen ist. Während dieser Zeit müssen Leberwerte und eventuelle Medikamentenwechselwirkungen berücksichtigt werden (v. a. bei Azolen Komedikation mit Statinen) [7].
Generell sollte die Indikation zur systemischen Therapie gestellt werden, wenn die Erfolgsaussichten einer rein lokalen Behandlung gering sind – denn ein unzureichend behandelter Nagelpilz stellt nicht nur einen fortbestehenden Infektionsherd dar, sondern kann auch ständig andere Bereiche (Haut, andere Nägel) neu infizieren.
Resistenzproblematik
In den vergangenen Jahren wurden – vor allem vom indischen Subkontinent – vermehrt Fälle von Terbinafin-resistenten Dermatophyteninfektionen berichtet [8]. Ursache sind Mutationen im Pilz (Squalenepoxidase-Gen), insbesondere bei dem neuen Trichophyton indotineae. Inzwischen werden auch in Europa entsprechende Erreger nachgewiesen.
Kombinationstherapie
Experten und Expertinnen empfehlen bei ausgedehnten oder schwierig zu therapierenden Onychomykosen eine Kombination aus systemischer und lokaler Behandlung [9]. Durch gleichzeitige Anwendung eines topischen Antimykotikums (idealerweise mit unterschiedlichem Wirkmechanismus zum systemischen Medikament) kann einerseits die Erregerreduktion an der Nageloberfläche beschleunigt werden, andererseits wird das Risiko von Resistenzentwicklung vermindert. In Studien zeigte die Kombination von Terbinafin (systemisch) mit Ciclopirox-Lack (topisch) eine etwas schnellere Abheilung und höhere Heilungsrate als die jeweilige Monotherapie [9]. In der Praxis wird daher häufig eine begleitende Lokaltherapie empfohlen, sobald eine systemische Therapie begonnen wird.
Obsolet gewordene Verfahren
Die früher häufiger praktizierte chirurgische Entfernung des befallenen Nagels (Nagelavulsion) ist heute obsolet und nicht mehr empfohlen. Ebenfalls kritisch zu sehen ist die Lasertherapie der Onychomykose. Die aktuelle Datenlage zeigt höchstens eine geringe Wirksamkeit; ein kurativer Effekt ist nicht zuverlässig belegt [7].
Prävention
Da Nagelpilzinfektionen häufig rezidivieren und Neuinfektionen allgegenwärtig sind, kommt vorbeugenden Maßnahmen eine wichtige Rolle zu. Folgende Empfehlungen helfen, das Risiko einer Onychomykose zu senken:
Durch konsequente Beachtung dieser Maßnahmen können das Rückfall- und Ansteckungsrisiko deutlich reduziert werden. Atmungsaktives Schuhwerk, antimykotische Fußsprays und das Waschen von Socken und Schuhen bei mindestens 70 °C sind nur bedingt praktikable Empfehlungen.

Die Onychomykose ist eine häufige, hartnäckige, aber gut behandelbare Erkrankung. Eine korrekte Diagnose, adäquate Diagnostik, konsequente Therapie und sorgfältige Fußhygiene sind entscheidend für den langfristigen Erfolg. Eine rechtzeitige antimykotische Lokaltherapie kann eine antimykotische Systemtherapie ersparen oder deren erforderliche Dauer verkürzen.



Der Autor

Dr. med. Viktor Alexander Czaika
Facharzt für Dermatologie,
Venerologie und Innere Medizin
12439 Berlin
Bildnachweis: Usty (iStockphoto); Dr. med. Viktor Czaika; privat