
Entzündungen im Halsbereich bei Kindern sind oft viral bedingt, können aber zu erheblicher Beeinträchtigung führen. Um eine ineffektive und resistenzbildende Antibiotikatherapie zu vermeiden, ist das richtige diagnostische Vorgehen essenziell, bei Kindern aber nicht immer einfach.
Halsschmerzen, verursacht durch eine akute Tonsillitis, Pharyngitis oder Tonsillopharyngitis, können so erheblich sein, dass der Besuch einer Betreuungseinrichtung oder der Schule nicht möglich ist, wodurch auch den Eltern wegen der erforderlichen Betreuung zu Hause die Ausübung des Berufs unmöglich gemacht wird. Wegen ihrer Häufigkeit und Auswirkung sind sie in der allgemeinmedizinischen und pädiatrischen Versorgung ein relevantes Krankheitsbild.
Erreger sind meistens Viren, darunter Parainfluenzaviren und Adenoviren. Ungezielte, ineffektive Antibiotikagaben fördern die Resistenzentwicklung, Mandeloperationen bedingen ebenfalls Ausfälle in der Schule und am Arbeitsplatz und sind mit dem Risiko von potenziell lebensbedrohlichen Blutungskomplikationen assoziiert [1].
Wichtigster bakterieller Erreger ist Streptococcus pyogenes (β-hämolysierende Streptokokken der serologischen Gruppe A, kurz: A-Streptokokken), welcher 15–30 % der Tonsillopharyngitis-Fälle bei Kindern bedingt. Andere Bakterien (Haemophilus, Moraxella u. a.) kommen sehr selten als Ursache vor. Die A-Streptokokken-Angina hat ihren Erkrankungsgipfel in der Gruppe der 5- bis 15-Jährigen. Mehr als 10 % der Schulkinder erkranken pro Jahr, in den ersten 3 Lebensjahren ist sie dagegen sehr selten. Es wird regelhaft eine intrafamiliäre Übertragung des Erregers beobachtet. Das Fieber ist häufiger und im Mittel höher als bei Tonsillopharyngitiden durch andere Erreger. Eine Sonderform der A-Streptokokken-Angina ist Scharlach. Eine systemische Reaktion auf Scharlach-Toxin führt zu einem feinfleckigen Exanthem der Haut (vor allem Achseln und Leisten, Aussparung perioral) und der sogenannten Himbeer-Zunge [2,3].
Diagnostisches Vorgehen
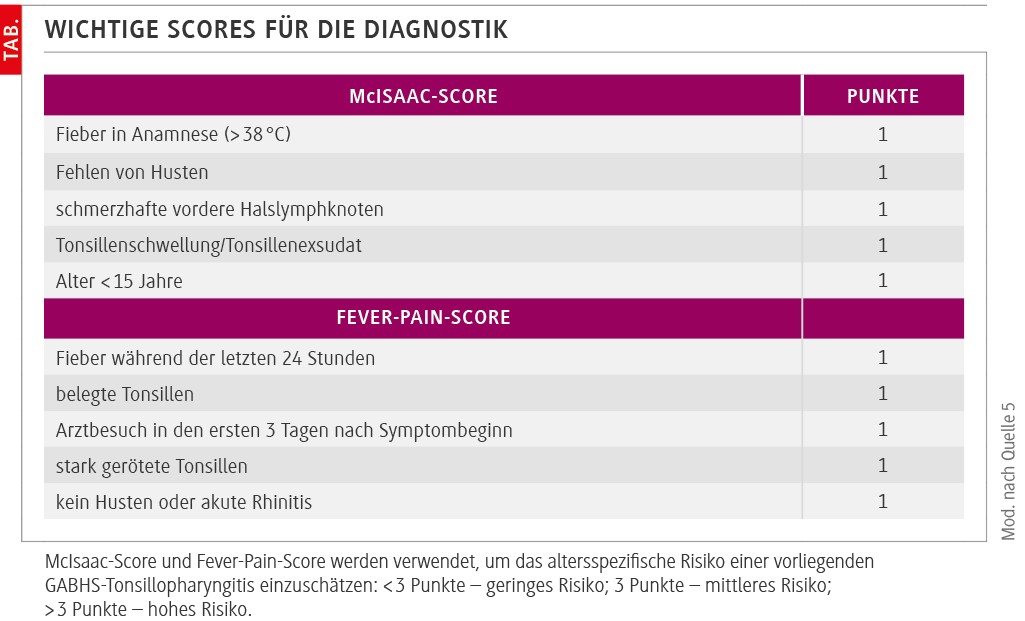
Für die Entscheidung, ob ein Antibiotikum verabreicht werden soll, ist die Unterscheidung zwischen einem viralen Infekt der oberen Atemwege und einer bakteriellen Tonsillopharyngitis (typischerweise durch Gruppe-A-β-hämolysierende Streptokokken, GABHS) relevant. Hierfür können klinische Scores herangezogen werden, für Kinder (ab 3 Jahren) und Jugendliche sind das vor allem der McIsaac-Score und der Fever-Pain-Score (siehe Tab.) [4,5]. Allerdings besteht bei Anwendung der Scores die Gefahr einer Übertherapie; sie sollen erst angewendet werden, wenn eine Antibiotikagabe erwogen wird. Der McIsaac-Score ist vor allem dazu geeignet, eine Streptokokken-Infektion auszuschließen, wenn der Score bei 0 liegt. Ähnliches gilt für den Streptokokken-Schnelltest. Dieser soll bei Kindern und Jugendlichen mit mindestens mittlerem Risiko für eine GABHS-Infektion (Score ≥ 3) angewendet werden, falls eine Antibiotikatherapie erwogen wird. Ein negativer Schnelltest sollte dann in der Regel (keine „Red Flags“, siehe unten) einen Verzicht auf eine Antibiotikatherapie begründen. Laborparameter wie CRP, BSG oder PCT ermöglichen keine sichere Unterscheidung zwischen viralen und GABHS-bedingten Halsschmerzen. Die Bestimmung des Antistreptolysin-Titers soll nicht durchgeführt werden [2,3].
Therapie
Falls der Arzt bzw. die Ärztin sich für eine Antibiotikatherapie entscheidet, so sollte bei günstigem Verlauf eine Kurzzeittherapie bevorzugt und die Behandlung nach 5–7 Tagen beendet werden. Mittel der Wahl ist Penicillin V. Nicht empfohlen ist im Regelfall die Eradikation von GABHS. Das Risiko für Folgeerkrankungen (Poststreptokokken-Erkrankungen) wird als sehr niedrig eingestuft. Eine Eradikation bleibt individuellen Risikokonstellationen vorbehalten (z. B. Immunsuppression, Ping-Pong-Effekte in Gemeinschaftseinrichtungen) [2,3].
Wiederzulassung zu Gemeinschaftseinrichtungen
Bei Tonsillopharyngitis ist ein symptomfreies Intervall von mindestens 24 Stunden gefordert, bevor Betroffene wieder eine Gemeinschaftseinrichtung besuchen dürfen. Rachenabstriche zur Therapiekontrolle sind nicht erforderlich [2,3].
Tonsillektomie
Die Frage, ob eine operative Therapie der Gaumenmandeln durchgeführt werden soll oder nicht, erscheint manchem vielleicht als relativ banal, ist im klinischen Alltag jedoch oft sehr schwer zu beantworten. Meist steht der HNO-Arzt vor dem Problem, dass ihm von einer bestimmten Anzahl von Mandelentzündungen berichtet wird, ohne dass er diese Angaben überprüfen kann. Erkrankte oder Eltern können meist nicht unterscheiden, ob in der Vergangenheit aufgetretene Halsschmerzepisoden auf Tonsillitiden oder Pharyngitiden zurückzuführen waren. Entfernt man die Mandeln, so schützt das den Patienten und Patientinnen nicht zwangsläufig vor einer Pharyngitis. Allerdings legt die aktuelle Studienlage nahe, dass bei richtiger Indikationsstellung, d. h. unter Beachtung einer Mindestanzahl von Tonsillitiden in einem bestimmten Zeitraum (z. B. Paradise-Kriterien), ein signifikanter positiver Effekt auf die Zahl der Halsschmerzepisoden zu erwarten ist. Dabei gilt, dass die Tonsillektomie der konservativen Therapie oder dem „watchful waiting“ bei mindestens 7 Episoden in den vergangenen 12 Monaten, bzw. 5 Episoden pro Jahr in den vergangenen 24 Monaten, bzw. 3 Episoden pro Jahr in den vergangenen 36 Monaten überlegen ist.
Anders als in der jüngeren Vergangenheit ist es für die Indikationsstellung der Operation keine Voraussetzung mehr, dass bei den Tonsillitis-Episoden Antibiotika verabreicht wurden [2,3]. Gegenstand der aktuellen Diskussionen ist weiterhin die Frage, ob zur Therapie der rezidivierenden Tonsillitis eine Tonsillektomie oder eine Tonsillotomie durchgeführt werden sollte. Eine eindeutige Antwort liefert die Literatur bisher nicht. Die TOTO-Studie, deren endgültige Ergebnisse noch ausstehen, könnte hier in den kommenden Jahren Antworten liefern.
Aktuell wird empfohlen, die Tonsillotomie bei Patientinnen und Patienten mit ausreichend großen Tonsillen (ab Brodsky-Grad 2) als Alternative zur Tonsillektomie zu erwägen. Die Erkrankten sollten darüber aufgeklärt werden, dass die postoperative Morbidität geringer ist, dass jedoch ein erhöhtes Risiko für Tonsillitis-Rezidive im verbliebenen Restgewebe besteht, welches (selten) zu einer sekundären Tonsillektomie führen kann [2,3].
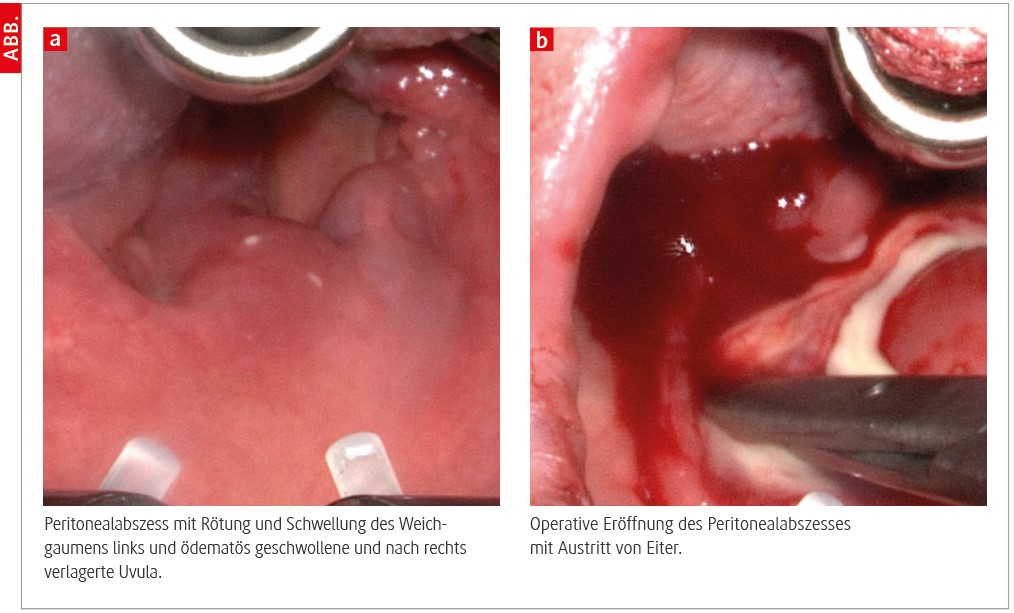
Differenzialdiagnosen, Red Flags und abwendbar gefährliche Verläufe
Die folgenden Konstellationen können zu Abweichungen von den oben geschilderten Vorgehensweisen führen:

Diagnostisch entscheidend ist die Abklärung einer viralen oder bakteriellen Infektion. Bestimmte Differenzialdiagnosen sollten ausgeschlossen werden. Die Datenlage für eine zusätzliche chirurgische Therapie ist nicht eindeutig.

Der Autor

PD Dr. med. Ulrich Kisser
Facharzt für HNO-Heilkunde
Universitätsklinikum Halle (Saale)
Bildnachweis: privat