
Schmerztherapie bei Kindern und Jugendlichen unterscheidet sich von der Erwachsenentherapie aufgrund der unterschiedlichen (neuro-)anatomischen Situation während der Entwicklung und speziellen Anforderungen an die Schmerzdiagnostik, da Kinder oft ihre Schmerzen noch nicht exakt beschreiben oder lokalisieren können.
Die suffiziente Behandlung von Schmerzen im Kindes- und Jugendalter ist ein zentrales Anliegen aller pädiatrischen und kinderchirurgischen Disziplinen. Kinder haben ebenso ein Recht auf adäquate Schmerztherapie wie Erwachsene – und dennoch zeigen Studien, dass Schmerzen vor allem bei jüngeren Kindern nach wie vor häufig unterschätzt und unzureichend behandelt werden.
Nicht oder ungenügend therapierte Schmerzen können nicht nur akutes Leiden hervorrufen, sondern auch zu langfristigen Folgen führen: erhöhte Schmerzempfindlichkeit, Entwicklung chronischer Schmerzsyndrome, Angststörungen oder eine dauerhafte negative Prägung im Hinblick auf medizinische Eingriffe oder die spätere Entwicklung chronischer Schmerzkrankheiten.
Besondere Aspekte im Kindesalter
Die kindliche Schmerzphysiologie unterscheidet sich in wesentlichen Punkten von der eines Erwachsenen. Schon Neugeborene verfügen über funktionstüchtige nozizeptive Bahnen, während endogene inhibitorische Systeme erst nach und nach ausreifen. Dadurch kann Schmerz im frühen Kindesalter besonders intensiv wahrgenommen werden.
Hinzu kommt, dass das kindliche Nervensystem besonders plastisch ist und wiederholte Schmerzreize zu einer nachhaltigen Sensibilisierung führen können. Umso wichtiger sind die Prävention und effektive Behandlung von Schmerzen von Anfang an.
Schmerzerfassung
Grundlage jeder Therapieentscheidung ist eine systematische und altersgerechte Schmerzerfassung. Ab einem Alter von etwa 4 bis 5 Jahren können Kinder ihre Schmerzen zuverlässig mittels bildhafter oder numerischer Skalen einschätzen.
Bei Säuglingen, Kleinkindern oder nicht auskunftsfähigen Patientinnen und Patienten werden (Fremd-)Beobachtungsskalen eingesetzt, die Parameter wie Mimik, Körperhaltung, Bewegungen, Weinen und Tröstbarkeit berücksichtigen.
Entscheidend ist nicht nur die initiale Erfassung, sondern auch die konsequente Dokumentation und die zeitnahe Reevaluation von Wirksamkeit und Verträglichkeit einer therapeutischen Maßnahme. Eine Übersicht über gängige Schmerzskalen, die in der Kinder- und Jugendschmerztherapie häufig verwendet werden, gibt Tab. 1.

Nicht medikamentöse Maßnahmen
Nicht medikamentöse Verfahren sind nicht nur „Begleitmaßnahmen“, sondern integraler Bestandteil jeder Schmerztherapie. Sie können die medikamentöse Analgesie ergänzen oder – bei milden Schmerzen – auch ersetzen:
Medikamentöse Therapie – stufenweise und multimodal
Die medikamentöse Schmerztherapie bei Kindern folgt einem stufenweisen Vorgehen und sollte stets mit nicht medikamentösen Strategien kombiniert werden.
Basisanalgetika
Opioide
Opioide kommen bei mittelstarken bis starken Schmerzen zum Einsatz, etwa postoperativ oder nach Traumata. Sie müssen gewichtsbezogen dosiert, überwacht und ggf. mit Antiemetika und Laxanzien kombiniert werden.
Tapentadol
Tapentadol ist ein vergleichsweise neues Analgetikum mit dualem Wirkmechanismus (schwacher µ-Opioidrezeptor-Agonismus kombiniert mit Noradrenalin-Wiederaufnahmehemmung). Dadurch wird eine analgetische Wirkung bei geringerer klassischer Opioidlast erreicht.
Tapentadol: dualer Wirkmechanismus mit nur geringer Opioidlast. Allerdings derzeit nur in PR-Form zugelassen.
Zugelassen ist derzeit ausschließlich die retardierte Form (PR) für Kinder ab 2 Jahren (≥ 16 kg) zur Behandlung von mittelstarken bis starken postoperativen Schmerzen.
Die übliche Startdosis liegt bei ca. 1,25 mg/kg alle 12 Stunden, titrierbar nach Fachinformation. Vorteilhaft sind stabile Plasmaspiegel und ein günstigeres Nebenwirkungsprofil im Vergleich zu Morphin oder Oxycodon.
Untersucht, aber nicht zugelassen, wurde in klinischen Studien auch die unretardierte Form (Immediate Release, IR / orale Lösung). Dabei kamen je nach Altersgruppe folgende Dosierungen zum Einsatz:
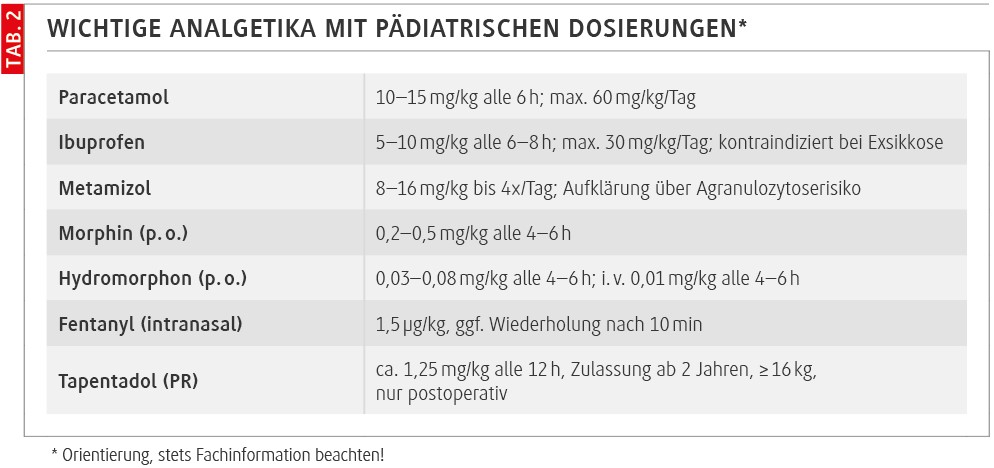
Diese Daten zeigen eine gute Wirksamkeit und Verträglichkeit, führten aber bislang nicht zu einer Zulassung für IR-Präparate im Kindesalter. In der EU ist daher aktuell nur Tapentadol PR für Kinder zugelassen, während IR-Darreichungsformen (Tropfen, Saft, Tabletten) off-label bleiben und ausschließlich im Zuge von Studien oder in streng begründeten Einzelfällen mit engmaschigem Monitoring erwogen werden sollten (Tab. 2).
Chronische und wiederkehrende Schmerzen
Chronische Schmerzen bei Kindern und Jugendlichen sind häufig multifaktoriell bedingt (z. B. funktionelle Bauchschmerzen, Migräne, muskuloskelettale Beschwerden, aber auch beim komplexen regionalen Schmerzsyndrom [CRPS] etc.).
Die Therapie sollte sich an einem bio-psycho-sozialen Modell orientieren:
Mehrdimensionale Assessments
Bei chronischen Schmerzen ist eine rein eindimensionale Schmerzskala unzureichend, da sie in der Regel weder die komplexen Ursachen noch die Auswirkungen auf Alltag und Psyche erfasst.
Empfohlen wird deshalb der Einsatz mehrdimensionaler Assessments, die neben der Schmerzintensität auch Dauer, Lokalisation, Beeinträchtigung, Stimmung und Coping-Strategien berücksichtigen.
Beispiele sind kindgerechte Schmerzfragebögen wie:
Der Einsatz solcher Instrumente ermöglicht eine differenzierte Therapieplanung, erleichtert die interdisziplinäre Zusammenarbeit (Medizin, Psychologie, Physiotherapie) und unterstützt auch die Evaluation des Behandlungserfolgs.


Eine konsequente, evidenzbasierte Schmerztherapie bei Kindern und Jugendlichen verbindet valide Schmerzerfassung, nicht medikamentöse Verfahren und eine mechanismenorientierte stufenweise medikamentöse Analgesie.
Morphin bleibt das Standardopioid, Hydromorphon eine wertvolle Alternative bei Unverträglichkeit oder in PCA-Settings.
Mit Tapentadol steht seit Kurzem eine weitere Option zur Verfügung, die insbesondere postoperativ Vorteile durch ein günstigeres Nebenwirkungsprofil bietet.
Entscheidend bleibt ein multimodales Vorgehen mit klaren Strukturen, interdisziplinärer Zusammenarbeit und aktivem Einbeziehen von Betroffenen und Bezugspersonen. Nur so kann eine wirksame, sichere und nachhaltige Schmerzlinderung für Kinder und Jugendliche gewährleistet werden.

Der Autor

PD Dr. med. Michael A. Überall
Medizinischer Direktor des IFNAP – privates Institut für Neurowissenschaften, Algesiologie & Pädiatrie,
Präsident der Deutschen Schmerzliga
Vizepräsident der Deutschen Gesellschaft für Schmerzmedizin
90411 Nürnberg
WHO. WHO guidelines on the management of chronic pain in children. 2012.
AWMF S3-Leitlinie 041-004: Behandlung akuter perioperativer und posttraumatischer Schmerzen bei Kindern.
Eccleston C et al., Pain 2019; 160: 1698–707.
Friedrichsdorf SJ et al., Children (Basel) 2016; 3: 42.
Birnie KA et al., Pain 2019; 160: 5–18.
EMA. Tapentadol prolonged release – Summary of product characteristics. 2020.
Fachinformationen Paracetamol, Ibuprofen, Metamizol, Morphin, Hydromorphon, Tapentadol (Rote Liste, Arzneimittelkompendien).
EMA. Tapentadol prolonged release – Public assessment report for pediatric indication. 2020.
Zernikow B et al., Dtsch Arztebl Int 2008; 105: 28–9.
Bildnachweis: privat